Coronavirus y la carrera para encontrar una vacuna
- El temporal Filomena no frena el reparto de la vacuna de Pfizer, que ha llegado a España con normalidad
- Coronavirus: última hora en directo | Mapa de España | Mapa del mundo
- Municipios confinados | Evolución de la curva | Más información en RTVE.es/ciencia


Casi al mismo tiempo que la pandemia de coronavirus comenzaba a traspasar fronteras como un tsunami imparable, laboratorios de todo el mundo iniciaban una carrera contra reloj para encontrar una vacuna que pueda contrarrestar al nuevo patógeno. No es el único recurso científico para detener al virus, pero sí el más importante. Las investigaciones siempre parten de la premisa de que el desarrollo de vacunas se caracteriza por un alto nivel de fracaso, pero nunca antes la comunidad científica internacional había actuado tan coordinadamente ni con tantos recursos para solucionar un problema.
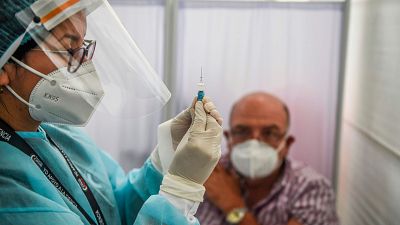
Los contagios declarados en todo el mundo superan los 90,4 millones, mientras que los fallecimientos rondan ya los 1,94 millones, según los datos que recopila la Universidad Johns Hopkins. Hallar una vacuna contra el nuevo coronavirus se ha convertido en una cuestión de máxima prioridad y la carrera ha tenido su primer hito en España con el arranque de la vacunación de las primeras dosis de Pfizer/BioNtech en residencias de todo el país.
Repasamos algunos de los puntos más importantes que caracterizan a este gran reto científico:
¿Por qué es importante una vacuna contra el coronavirus?
Hasta que no se encuentre una vacuna efectiva, el coronavirus SARS-CoV-2 podrá circular libremente por las personas, que estarán expuestas al patógeno. El nuevo virus ha demostrado una capacidad de contagio superior a la que en un principio se estimó, lo que le ha permitido propagarse a lo largo y ancho del mundo de una manera explosiva.
Medidas como la higiene, el uso de mascarillas o el distanciamiento físico seguirán siendo muy efectivas, y pueden frenar el ritmo de contagios hasta niveles de relativa seguridad, pero el regreso a la situación anterior a la pandemia va a depender del hallazgo de soluciones terapéuticas. Dentro de estas, la vacuna es, con mucha diferencia, la más importante.
¿Se trata solo de desarrollar una vacuna?
La frenética carrera por encontrar una vacuna tiene ante sí un triple desafío titánico. Primero, para acortar los plazos debe conseguir acelerar esa relativa lentitud que caracteriza al proceso de desarrollo, aunque garantizando en todo momento la seguridad del fármaco. Pero también hay que considerar que la vacuna realmente exitosa no tiene que ser solo efectiva, sino que además debe poder producirse a una escala nunca antes conocida -varios miles de millones de unidades en el menor tiempo posible-, por lo que la implicación de la industria farmacéutica es fundamental. El tercer paso sería asegurar unas campañas masivas de vacunación también inéditas a nivel mundial.
¿Cuánto se tarda habitualmente en desarrollar una vacuna?
El proceso se está acelerando al máximo, pero hay fases que no pueden ser más rápidas, y requieren de meses de pruebas precisamente para garantizar esa seguridad que siempre acompaña a las vacunas. En un contexto de pandemia, pueden parecer siglos, pero hay que tener en cuenta que en condiciones normales el desarrollo de una vacuna se extiende durante varios años e incluso décadas.
Como consecuencia de la exigencia extrema que acompaña al desarrollo de vacunas, los investigadores suelen seguir un proceso lineal en el que cada evidencia se analiza hasta el mínimo detalle antes de dar el siguiente paso. Pero ahora los procesos de investigación arrancan lo antes posible y muchas fases se ejecutan en paralelo, abandonando el esquema lineal. Aunque hay que tener claro que las fases no se están acortando, simplemente se están superponiendo. También, es muy importante el hecho de que cualquiera de estos proyectos cuenta con una financiación impensable en otro momento, por lo que estas vacunas experimentales se ahorran una de las partes más engorrosas que habitualmente ralentiza gran parte del proceso.
Otra de las medidas más importantes para acortar los plazos es la de la "revisión continua" por parte de las autoridades sanitarias. La Agencia Europea de Medicamentos (EMA) ha utilizado este procedimiento con las vacunas experimentales de Pfizer y AstraZeneca. De esta manera, se analiza el fármaco desde "el primer lote de datos" de estudios de laboratorio, en lugar de al final del proceso, como se hace habitualmente.
En todo caso, esta mayor rapidez no se va a traducir en una menor seguridad. Las agencias reguladoras de medicamentos garantizarán que las futuras vacunas no produzcan efectos adversos graves en las personas a las que se administra.
¿Cuántas fases debe superar una vacuna?
Antes de cualquier prueba clínica en humanos, el candidato a vacuna debe superar una Fase 0 o preclínica, que incluye pruebas in vitro y en animales. La vacuna debe demostrar que es segura y que funciona en los organismos animales. Si lo hace, puede pasar al estudio clínico en seres humanos, que se divide a su vez en tres fases, con una cuarta adicional una vez que el fármaco ya esté autorizado y comercializado:
- Fase 1: La vacuna se prueba en pequeños grupos de entre 20 y 100 personas sanas. El estudio se centra en confirmar que es segura y la clase de respuesta inmune que genera, identificando ya posibles efectos secundarios y determinando la dosis adecuada.
- Fase 2: Es un estudio a mayor escala en el que participan varios cientos de personas. Aquí se evalúan los efectos secundarios más comunes en el corto plazo y cómo evoluciona el sistema inmune.
- Fase 3: Es un ensayo mucho más grande en el que participan varios miles de voluntarios, que ya se exponen al virus. Existe un grupo de control, al que se le administra placebo, y se compara cómo evolucionan las personas que fueron vacunadas respecto a las que no, al mismo tiempo que se recolectan datos estadísticos acerca de la eficacia y la seguridad. También sirve para detectar otros posibles efectos secundarios que hayan pasado desapercibidos en la fase 2.
Fase 4: Las vacunas se siguen evaluando después de que hayan sido sido aprobadas y comercializadas. El objetivo es seguir recabando información que pueda reforzar su seguridad y eficacia, con una muestra mucho mayor de personas. Aquí pueden aparecer efectos adversos que no se han visto en fases anteriores, precisamente porque son extremadamente infrecuentes.

Desde que la OMS declaró el brote de coronavirus como pandemia, los proyectos de vacuna se han multiplicado en todo el planeta. AFP
¿Qué proyectos destacados de vacuna existen a nivel mundial?
Desde que la Organización Mundial para la Salud (OMS) declaró el brote de coronavirus como pandemia, los proyectos de vacuna se han multiplicado en todo el planeta. Con fecha 8 de enero, la última referencia en la que aporta datos, el organismo internacional reconoce 172 proyectos que ya han encontrado un candidato a vacuna y se encuentran en fase preclínica. Además, hay otros 63 que la han superado y han alcanzado la etapa clínica, con pruebas en humanos. De ellos, quince están en la fase 3, y dos de ellas ya se ha autorizado en la Unión Europea.
Estas son todas las candidatas a vacuna en fase clínica y la etapa en la que se encuentran:
Universidad de Oxford / AstraZeneca (Reino Unido). Fase 3: Este proyecto es el más importante que se está llevando a cabo en suelo europeo. El Reino Unido se ha convertido en el primer país del mundo en aprobar esta vacuna.
Esta vacuna, que utiliza una versión atenuada del virus del resfriado común de los chimpancés, previene la COVID-19 en un 70,4% de los casos, aunque llega a alcanzar un 90% en algunas dosificaciones, según indican los resultados preliminares de la fase 3 del ensayo clínico, que han sido confirmadas por un estudio independiente publicado en The Lancet. Sobre esta disparidad de porcentajes, la Universidad de Oxford y AstraZeneca han sometido a la vacuna a un "estudio adicional" para despejar dudas sobre su eficacia. Además, AstraZeneca investigará cómo combinar su vacuna con la Sputnik V rusa para aumentar la efectividad.
BioNTech / Pfizer (Alemania / Estados Unidos). Aprobada en la UE: La Unión Europea acaba de otorgar la licencia de uso condicional del fármaco en los países europeos, por lo que se convierte en la primera en hacerlo en territorio comunitario. España, junto con el resto de países, ha arrancado su campaña de vacunación el 27 de diciembre, que está previsto que se prolongue durante buena parte del año 2021.
Los reguladores británicos ya aprobaron esta vacuna contra la COVID-19, y también lo hizo EE.UU. para su distribución inmediata a millones de estadounidenses.
La vacuna, basada en ARN mensajero, ha demostrado en los ensayos clínicos que tiene una eficacia del 95%, en todos los grupos de población, y además no se ha detectado hasta la fecha ningún problema de seguridad importante, salvo seis reacciones alérgicas severas en personas con antecedentes, después de administrarla a cientos de miles de pacientes. Por ello, el Reino Unido ha recomendado no administrarla a pacientes con alergias severas.
Moderna (Estados Unidos). Aprobada en la UE: Esta vacuna utiliza también la tecnología de ARN mensajero combinado con el código genético del virus, y España participará en su proceso de producción.
Bruselas ha autorizado esta vacuna para su uso comercial en la Unión Europea tras el visto bueno de la Agencia Europea del Medicamento.
La agencia estadounidense del medicamento también consideró que la vacuna de Moderna era segura y eficaz. La empresa ya aseguró hace unas semanas que su fármaco experimental era efectivo en un 94,5 %, tras los análisis preliminares realizados dentro de la fase 3.
Curevac (Alemania). Fase 3: Esta empresa biofarmacéutica también está desarrollando una vacuna basada en ARN, con unos resultados muy prometedores en sus fases iniciales. La Comisión Europea (CE) ha negociado con el laboratorio alemán la compra de 225 millones de dosis de esta potencial vacuna destinadas a la población de la UE.
Janssen / Johnson & Johnson (Estados Unidos). Fase 3: La vacuna de Janssen, propiedad del gigante Johnson & Johnson, está basada en un adenovirus recombinante no replicativo que es capaz de generar una respuesta inmunológica frente a la proteína S del coronavirus (de 'spike', también llamada "espiga" en español). La compañía cree que puede estar en el mercado a principios de 2021. España, que ya estaba participando en la fase 2, acaba de autorizar también la fase 3, en lo que supone el primer ensayo clínico en esta etapa que se lleva a cabo en el país.
Novavax (Estados Unidos). Fase 3: Después de anunciar que su candidato a vacuna ha mostrado respuesta inmune positiva, mientras que apenas ha provocado efectos secundarios, la compañía biotecnológica estadounidense inició la fase 3 de las pruebas de este prototipo basado en baculovirus recombinantes.
El grupo biofarmacéutico gallego Zendal, a través de su filial Biofabri, ha sido escogido para producir industrialmente el antígeno de esta vacuna para toda Europa.
Bharat Biotech (India). Fase 3: Bautizada como 'Covaxine' esta vacuna experimental que se desarrolla en India, uno de los países más castigados por la pandemia, acaba de comenzar la fase 3 de ensayos clínicos. Este candidato se basa en una cepa inactivada del coronavirus SARS-CoV-2, el causante de la enfermedad COVID-19.
Sinovac (China). Fase 3: Esta propuesta china parte de virus inactivos purificados, y ha generado muchas expectativas. La vacuna podrá aplicarse masivamente a principios del próximo año, según estimaciones del presidente de la farmacéutica, quien asegura que tienen capacidad para fabricar cerca de 300 millones de dosis al año.
Sinopharm / Instituto de Productos Biológicos de Wuhan y Sinopharm / Instituto de Productos Biológicos de Pekín (ambos en China). Fase 3: China también está desarrollando estos dos proyectos independientes entre sí y muy prometedores. Ambos se basan en virus inactivados y detrás de ellos está Sinopharm, el gigante farmacéutico de carácter estatal. También se encuentran en la última fase de ensayos clínicos.
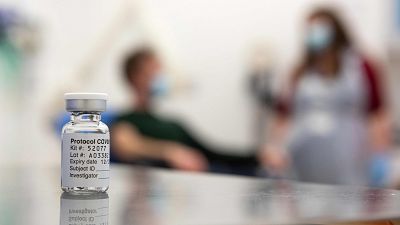
Gamaleya Research Institute (Rusia). Fase 3: Bautizada con el simbólico nombre de 'Sputnik V', se trata de una vacuna que utiliza como vector un adenovirus humano, y en su desarrollo también participa el Ministerio de Defensa ruso. La OMS ha reconocido la tercera fase de las pruebas clínicas, pero el Gobierno ruso ha autorizado su administración y la da por desarrollada, después de menos de dos meses de pruebas con voluntarios y sin haber completado los ensayos clínicos.
La excesiva rapidez de todo el proceso, sumada a una escasa ortodoxia científica, ha generado muchos recelos en la comunidad internacional. Recientemente, Moscú ha ordenado el inicio de una campaña de vacunación masiva. El presidente Putin quiere que los sanitarios y profesores sean los primeros grupos en recibir la inyección,
CanSino Biological Inc. / Instituto de Biotecnologías Pekín (China). Fase 3: Se trata de una vacuna de vector viral. Al ser también de una vacuna de subunidad -una fórmula de nueva generación que no contiene patógenos-, se caracteriza por su seguridad. Pekín estima que podría empezar a "producirse en masa en un breve periodo de tiempo". Comenzó a probarse a finales de junio en el Ejército chino. Los resultados de la segunda fase de los ensayos clínicos de la vacuna demostraron que es segura e induce respuesta inmune contra el coronavirus, de acuerdo con una investigación publicada a finales de julio en la revista The Lancet.
Medicago Inc./ Universidad Laval (Canadá). Fase 3: La empresa biofarmacéutica Medicago, con sede en Quebec, se ha aliado con la Universidad Laval de la misma ciudad y ya han iniciado la fase decisiva de las pruebas en humanos de una vacuna basada en partículas recombinantes similares al virus (CoVLP) y un adyuvante. Las CoVLP imitan la estructura del virus SARS-CoV-2, lo que les permite ser reconocidas por el sistema inmune.
Anhui Zhifei Longcom / Instituto de Microbiología (China). Fase 3: Se trata de una vacuna de proteína recombinante, y también se encuentra en la tercera fase de ensayos clínicos.
Instituto de Biología Médica (China). Fase 3.
Universidad de Osaka / AnGes / Takara Bio (Japón). Fase 2/3.
Inovio Pharmaceuticals (Estados Unidos). Fase 2/3.
Sanofi Pasteur / GSK (Francia). Fase 1/2. Sanofi y GlaxoSmithKline acaban de anunciar que su vacuna no estará lista a comienzos del segundo semestre de 2021, como esperaban, sino que se retrasará al menos hasta el cuarto trimestre de 2021. El retraso se debe a la "respuesta insuficiente" que se ha observado entre las personas mayores durante los estudios intermedios de fase I/II que se están llevando a cabo.
La vacuna se basa en un antígeno, la proteína S del coronavirus SARS-CoV-2, que se ha desarrollado basándose en ADN recombinante de baculovirus. Esta es una de las vacunas experimentales cuya compra en bloque ha negociado la Comisión Europea, y España espera recibir aproximadamente 30 millones de dosis.
West China Hospital / Universidad de Sichuan (China). Fase 2.
Beijing Wantai Biological Pharmacy / Universidad de Xiamen (China). Fase 2.
Arcturus / Duke-NUS (Estados Unidos / Singapur). Fase 2.
Cellid (Corea del Sur). Fase 1/2
GeneOne Life Science (Corea del Sur). Fase 1/2
Valneva (Reino Unido). Fase 1/2.
Centro de Ingeniería Genética y Biotecnología - CIGB (Cuba). Fase 1/2.
AIVITA Biomedical (Estados Unidos). Fase 1/2.
Shenzhen Geno-Immune Medical Institute (China). Fase 1/2.
Instituto Finlay de Vacunas (Cuba). Fase 1/2.
Instituto Pasteur / Univ. Pittsburgh / Themis / MSD (Francia / EE.UU. / Austria). Fase 1/2.
Biological E (India). Fase 1/2.
Instituto de Investigación Biológica (Israel). Fase 1/2.
SpyBiotech / Instituto Serum (India). Fase 1/2.
Beijing Minhai Biotechnology (China). Fase 1/2.
Consorcio Genexine (Corea del Sur). Fase 1/2.
Cadila (India). Fase 1/2.
Kentucky Bioprocessing (Reino Unido / EE.UU.). Fase 1/2.
Instituto de Investigación de Asuntos de Seguridad Biológica (Kazajistán). Fase 1/2.
Shenzhen Kangtai Biological Products (China). Fase 1/2.
Universidad Chulalongkorn (Tailandia). Fase 1.
Entos Pharmaceuticals (Canadá). Fase 1.
Adimmune Corporation (Taiwan). Fase 1.
Barbara Carlson, Universidad de Oklahoma (Estados Unidos). Fase 1.
Shenzhen Geno-Immune Medical Institute (China). Fase 1.
City of Hope (Estados Unidos). Fase 1.
Codagenix / Instituto Serum (India). Fase 1.
Providence Health & Services (Estados Unidos). Fase 1.
CanSino / Ejército Pop. Lib. / Academia Ciencia Militar (China). Fase 1.
Symvivo (Canadá). Fase 1.
Instituto Finlay de Vacunas (Cuba). Fase 1.
Merck Sharp & Dohme / IAVI (Estados Unidos). Fase 1.
ImmunityBio & NantKwest (Estados Unidos). Fase 1.
Universidad Ludwig-Maximilians de Munich (Alemania). Fase 1.
COVAXX (EEUU). Fase 1.
Hospital Universitario de Tübingen (Alemania). Fase 1.
ReiThera / LEUKOCARE / Univercells (Italia / Alemania / Bélgica). Fase 1.
Imperial College de Londres (Reino Unido). Fase 1.
Clover / GSK / Dynavax (China / Reino Unido / EE.UU. ). Fase 1.
Ejército Pop. Lib. / Academia Ciencia Militar / Walvax (China). Fase 1.
Instituto de Biotecnología / Academia Ciencia Militar / Ejército Pop. Lib. (China). Fase 1.
Vaxine Pty Ltd / Medytox (Australia / Corea del Sur). Fase 1.
Universidad de Queensland / GSK / Dynavax (Australia). Fase 1.
Medigen / NIAID / Dynavax (Taiwán / EE.UU.). Fase 1.
FBRI SRC VB VECTOR, Rospotrebnadzor, Koltsovo (Rusia). Fase 1.
Vaxart (Estados Unidos). Fase 1.
Academia Ciencia Militar (China). Fase 1.

España cuenta con varios proyectos de importante calado científico, aún en fase preclínica. REUTERS
¿En qué situación se encuentran los proyectos españoles?
Un escalón por debajo, aún en fase preclínica, España cuenta al menos con una decena de proyectos que buscan una vacuna desde diferentes perspectivas. Además, la vacuna experimental RUTI, desarrollada por el Hospital Germans Trias i Pujol y fabricada por la farmacéutica Archivel Farma, ha sido la primera que de momento ha recibido la autorización para realizar un ensayo clínico, aunque solo en Argentina.
En cuanto al resto de proyectos, aún en fase preclínica, se trata de los siguientes:
Investigadores del Centro Nacional de Biotecnología (CNB), perteneciente al Consejo Superior de Investigaciones Científicas (CSIC), ya han iniciado los ensayos preclínicos con animales de un candidato a vacuna basado en una modificación de la que se usó contra la viruela.
En concreto, utilizan una cepa muy atenuada del virus Vaccinia (llamado MVA), de la familia del virus de la viruela, como vector viral para insertarle genes del nuevo coronavirus que puedan inducir una respuesta inmune adecuada frente al SARS-CoV-2. El grupo está liderado por Mariano Esteban y Juan García Arriaza. Tras unos primeros resultados esperanzadores, prevén que puedan comenzar los ensayos en humanos a finales de 2020.
En el mismo centro, otro equipo, dirigido por Luis Enjuanes e Isabel Sola, trabaja en crear una vacuna a partir de una reconstrucción genética del propio coronavirus, atenuando y eliminando los genes más virulentos, y conservando aquellos que dan lugar a proteínas capaces de inducir una respuesta inmunitaria eficaz. No prevén comenzar los ensayos clínicos hasta finales de 2020, como pronto.
Un tercer equipo de investigadores del CSIC, dirigido por Vicente Larraga, del Centro de Investigaciones Biológicas Margarita Salas, está buscando una vacuna frente al SARS-CoV-2 basada en ADN recombinante. El grupo ya desarrolló una vacuna de estas características destinada a la leishmaniosis canina. Su previsión es terminar las pruebas preclínicas para finales de año, y comenzar justo después los ensayos en humanos.

La vacuna no es el único recurso científico para frenar al virus, pero sí el más importante. GTRES
Asimismo, hay otros proyectos que se están desarrollando en laboratorios españoles:
El Instituto de Investigaciones Biomédicas August Pi i Sunyer (IDIBAPS) - Hospital Clínico de Barcelona coordina un proyecto que utiliza ARNm (ácido ribonucleico mensajero) para inducir la producción de anticuerpos frente al SARS-CoV-2. Gracias a métodos computacionales, los investigadores buscan identificar las partes del virus que inducen a la respuesta inmune más efectiva. Su objetivo es entrar en fase de ensayos clínicos este año.
El proyecto CoviNanoVax, de la Universidad Ramón Llull, busca una vacuna de ARNm (ARN mensajero) basada en nanopartículas poliméricas que actúan como vectores. Así, estas partículas serían capaces de encapsular material genético y transportar la vacuna hasta las células.
Un consorcio formado por el Instituto de Investigación del Sida IrsiCaixa, el Barcelona Supercomputing Center y el Centro de Investigación en Sanidad Animal del Instituto de Investigación y Tecnología Agroalimentarias busca vacunas mediante VLP (del inglés Virus-Like Particles), que son partículas diseñadas en el laboratorio a partir de la estructura del virus pero sin capacidad infecciosa. Estas VLPs tengan en su superficie la proteína Spike del SARS-CoV-2 para que, cuando se administren, el sistema inmunitario reconozca la proteína del virus y genere respuesta.
La Universidad de Santiago de Compostela coordina el desarrollo de dos proyectos de vacuna. El primero de ellos se basa en el ARN mensajero, con la particularidad de que emplea vectores peptídicos para el transporte de material genético.
El segundo proyecto, que se lleva a cabo en el Centro Singular de Investigación en Química Biolóxica e Materiais Moleculares (CiQUS), persigue el desarrollo de una vacuna en base a una nueva metodología que induce a que las células fabriquen microesferas capaces de albergar antígenos virales, que a su vez estimularían al sistema inmune.
La Fundación Miguel Servet - Navarrabiomed lidera el desarrollo de plataformas de vacunas contra el SARS-CoV-2, un proyecto cuya finalidad es mejorar la ingeniería de posibles vacunas. Tiene dos proyectos en marcha. Uno basado en la inoculación de las proteínas del coronavirus mediante un adyuvante, y otro muy innovador que utiliza vectores lentivirales, empleados frecuentemente en terapias contra enfermedades genéticas. Este último se encuentra en fase preclínica y las pruebas en humanos no comenzarían hasta mediados de 2021, si los resultados iniciales son satisfactorios.
El Instituto Nacional de Investigación y Tecnología Agraria y Alimentaría (INIA) coordina un proyecto liderado por Rafael Blasco que es muy similar al del equipo de Esteban y García Arriaza. El objetivo es utilizar un vector atenuado derivado de la vacuna de la viruela para insertar dos genes del SARS-CoV-2 y obtener así una respuesta inmunitaria completa. Las previsiones más optimistas contemplan que puedan empezar las pruebas en humanos antes de que acabe 2020.
- La Universidad de Zaragoza trabaja con una posible modificación de una vacuna que ya se está desarrollando contra la tuberculosis, llamada MTBVAC. Se encuentra en las fases preclínicas finales, y ahora se está analizando su inmunidad específica frente al SARS-CoV-2.
¿Qué es la “inmunidad de rebaño”?
La "inmunidad colectiva" o "inmunidad de rebaño" proporciona protección indirecta a los individuos no vacunados, y solo se produce cuando se vacuna una parte muy importante de la población, a la que se suman las personas que son inmunes porque han desarrollado anticuerpos tras un contagio previo. Los epidemiólogos calculan que entre el 60% y el 70% de la población necesita ser inmune al virus para alcanzarla. Hay que tener en cuenta que esta es la manera más efectiva para proteger a personas inmunodeprimidas o que, debido a diversas razones como puede ser la edad, su sistema inmunológico no es capaz de contrarrestar al patógeno a pesar de haber sido vacunadas.
Mientras llega la vacuna, existen posturas que abogan por dejar que se infecten las personas sin ningún tipo de control, para generar esta “inmunidad de rebaño”. Lo que proponen, básicamente, es permitir el aumento de casos positivos y de circulación de personas para incrementar la generación de anticuerpos y la creación de una barrera inmunológica. Pero esta estrategia no pasa de ser una idea descabellada, puesto que en la práctica supone una condena segura al colapso sanitario y a la muerte de millones de personas.